L’insulina è un ormone prodotto dalle cellule β del pancreas ed è fondamentale per stabilizzare i livelli di glucosio nel sangue facilitandone l’assorbimento cellulare. In questa pagina vedremo una panoramica sulla sintesi dell’insulina, sui meccanismi di secrezione e sul ruolo di questo ormone determinante per lo svolgimento dei processi metabolici.
- Che cos’è l’insulina
- Scoperta e cenni storici
- Struttura dell’insulina
- Sintesi e secrezione insulinica
- Insulinemia
- A che serve l’insulina
- Diabete e insulina
Tabella dei contenuti
Che cos’è l’insulina
L’insulina è un ormone peptidico prodotto dalle cellule β Isole di Langerhans. Si tratta di una proteina di piccole dimensioni (peso molecolare 5802) che regola i processi metabolici che stanno alla base della nostra esistenza.
Struttura
L’insulina circolante è un dipeptide contenenti due catene contenenti in tutto 51 aminoacidi. La catena A contiene 21 aminoacidi, mentre la catena B contiene 30 aminoacidi. Queste vengono tenute insieme da due punti disolfuro.

Struttura dell’insulina 3D
Inizialmente viene prodotta un esamero inattivo biologicamente che viene poi convertito in 6 monomeri attivi.
Scoperta e cenni storici
Già alla fine del 1800 si era ipotizzata l’esistenza di una sostanza secreta dal pancreas responsabile dei processi metabolici. Gli studi sono proseguiti e nel 1909 il ricercatore belga De Meyer propose il nome insulina. Solo nel 1921 la molecola dell’insulina venne isolata, purificata e disponibile per somministrazione terapeutica. Venne assegnato il Premio Nobel per la Medicina nel 1923 a Banting e McLeod per la scoperta dell’insulina.
Sintesi dell’insulina
Le informazioni sull’insulina sono codificate in una piccola zona del cromosoma 11 e la sintesi avviene nelle cellule β dell’Isola di Langerhans sotto forma della molecola percursore: la proinsulina. Quest’ultima viene sintetizzata nei ribosomi del reticolo endoplasmatico (RER) dall’mRNA come pre-proinsulina.
Successivamente si passa all’apparato del Golgi, dove raggiunge la conformazione finale. Viene questa rilasciata come una proteina a catena polipeptidica (esameri tenuti insieme da ioni zinco). Una volta entrata nel sangue, l’insulina esamerica viene scissa in monomeri ed è in questa forma attiva perché riconoscibile dai recettori insulinici cellulari.
Secrezione dell’insulina e fattori che influenzano
La secrezione insulinica delle cellule pancreatiche sino al portale venoso ha una caratteristica pulsante, dovuta alla somma dell’azione di milioni di cellule di Langerhans. L’oscillazione avviene soprattutto nel periodo post-prandiale. Dopo una prima fase rapida di secrezione di insulina, c’è una seconda fase meno intensa ma più prolungata.

La secrezione di insulina viene influenzata da un aumento di glucosio nel sangue ma anche da altri fattori, come l’assunzione di aminoacidi, acidi grassi e alcuni farmaci. Anche per questa ragione l’indice glicemico degli alimenti è un parametro considerato obsoleto, tanto che oggi si parla di indice insulinico. Questo perché la risposta insulinica dell’organismo non è funzione solo degli zuccheri (e quindi dall’indice glicemico) ma da molti altri fattori.
Come e quando l’organismo produce insulina
La prima fase di produzione di insulina avviene quando ci sono livelli più alti di glucosio nel sangue. Il glucosio entra nelle cellule β del pancreas tramite i GLUT2 (i trasportatori di glucosio-2). Si attivano qui la glicolisi e la fosforilazione ossidativa con produzione di ATP. Si chiudono così i canali ATP dipendenti e di conseguenza le cellule diventano maggiormente positive (depolarizzate). Si aprono di conseguenza i canali del calcio e l’aumento di questa molecola causa il rilascio delle vescicole responsabili della secrezione dell’insulina.

I fattori che influenzano la produzione di insulina
Quando aumenta l’insulina – i fattori
Il glucosio, come detto è il principale stimolo per la secrezione di insulina, sebbene altri macronutrienti, ormoni e fattori umorali e neurologici possano modificare la risposta insulinica. A regolare i livelli di glucosio nel sangue sono i due ormoni antagonisti: insulina e glucagone.
La risposta al glucosio
Nei soggetti sani, il glucosio provoca una prima fase di rilascio rapido entro 1 minuto con picchi raggiunti entro 3-5 minuti e della durata di 10 minuti circa. Qui viene utilizzata l’insulina già sintetizzata e immagazzinata in precedenza. La seconda fase più lenta di secrezione di insulina inizia subito dopo ed ha una durata proporzionale alla concentrazione di glucosio presente.
Effetti degli aminoacidi
E’ l’arginina l’aminoacidi che influenza maggiormente la secrezione di insulina ed è funzione anche alla concentrazione di glucosio basale. Quindi anche le proteine provocano un aumento di insulina nel sangue.
Effetti dei lipidi
Gli acidi grassi non esterificati assunti dall’alimentazione o sintetizzati dagli adipociti o dall’eccesso di carboidrati non solo incrementano il glucosio epatico e riducono la sensibilità insulinica periferica, ma possono anche la secrezione di insulina stimolata da glucosio.
Inibitori dell’insulina
Alcuni ormoni inibiscono la secrezione di insulina: tra questi gli adrenocorticosteroidi, l’adrenalina, la noradrenalina.
Insulinemia
Si indica in medicina la concentrazione di insulina nel sangue con il termine insulinemia. Si valuta attraverso un piccolo prelievo di sangue. Nel grafico in figura si può vedere come i valori non sono sempre costanti ma variano moltissimo a seconda del momento della giornata.
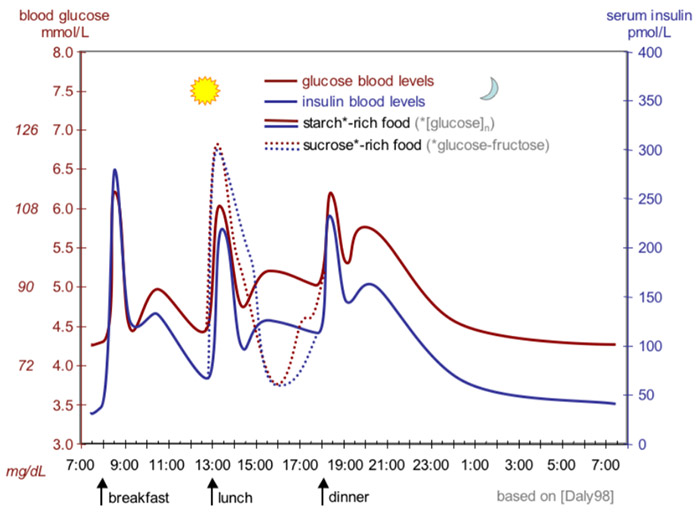
Insulinemia giornaliera negli uomini
A cosa serve l’insulina
Le funzioni di questo ormone sono davvero numerose. Si tratta di una molecola ipoglicemizzante, cioè va a ridurre la concentrazione di glucosio nel sangue andando a modificare la permeabilità al glucosio da parte delle cellule sia dei muscoli che degli adipociti. Inibisce la lipolisi stimolando invece la liposintesi, favorisce la glicogenosintesi inibendo la glicolisi.
Poiché stimola la liposintesi, l’insulina favorisce la formazione e l’accumulo di nuovi grassi ed è anche per questo che negli scorsi anni è stata spesso accusata di essere la causa principale del sovrappeso. Ciò non è vero, perché si ingrassa non perché l’insulina è alta, ma perché il corpo non gestisce più correttamente il glucosio. Ne parleremo tuttavia in un articolo di approfondimento
Approfondimento: l’insulina fa ingrassare?
Come funziona l’insulina? Le cellule hanno dei recettori con delle catene α che si legano all’insulina. Una volta che il legame si è generato si attiva la tirosina-chinasi presente nelle catene β e si ha autofosforilazione. Si innescano a questo punto una serie di reazioni chimiche a catena che causano la fusione delle vescicole citoplasmatiche contenenti i GLUT4 con la membrana plasmatica. In questo modo la cellula può assorbire meglio il glucosio extracellulare.

L’insulina è un ormone che ha una vita molto breve. Dura circa 4-6 minuti per essere poi degradata nel fegato e parzialmente anche nei reni.
Insulina e grassi
L’insulina stimola la sintesi degli acidi grassi nei tessuto adiposi attraverso la formazione e l’accumulo di trigliceridi. La sintesi di acidi grassi aumenta con l’attivazione e l’incremento della fosforilazione dell’acetil-CoA carbossilasi. Per semplificare quando l’insulina nel sangue è alta e i livelli di ATP nei mitocondri cellulari sono già alti o addirittura saturi, si ha la lipogenesi con gli zuccheri.
Il problema più frequente, soprattutto da parte di chi ha una massa grassa elevata è la resistenza all’insulina che rende le cellule meno sensibili all’azione di questo ormone. Tuttavia parleremo di questo aspetto in un’altra occasione.
Approfondimenti: Che cos’è l’insulino resistenza?
Insulina e proteine
L’effetto dell’insulina coinvolge anche la componente proteica dei nostri pasti. Infatti questo ormone aumenta l’up-take degli aminoacidi incrementando la sintesi proteica. Quindi chi con gli allenamenti vuole aumentare la massa magra e migliorare la sintesi delle proteine a livello muscolare non può ridurre i carboidrati.
Insulina e diabete
Per diabete mellito si intendono quelle patologie caratterizzate da un incremento della glicemia ed uno dei sintomi è la presenza di zuccheri nelle urine. Essendo infatti il glucosio in eccesso nel torrente ematico, i reni lo scaricano fuori attraverso l’urina che avrà un sapore tendente al dolce (si consideri che anticamente si assaggiavano per constatare lo stato di salute del paziente).
Diabete di tipo 1
E’ dovuto alla perdita delle cellule β e coinvolge pazienti di giovane età. Rientra nella categorie delle malattie autoimmuni, perché il corpo produce degli anticorpi che vanno ad attaccare le cellule β del pancreas responsabili della secrezione di insulina. Quindi non viene più prodotta correttamente l’insulina e si corre il rischio di andare in iperglicemia. I sintomi classici sono la poliuria (cioè l’aumento del volume delle urine: visto che il glucosio non viene assorbito, viene espulso nelle urine), polidipsia (visto che viene espulsa tanta urina si ha più bisogno di bere) e polifagia (un dimagrimento improvviso non dovuto all’alimentazione).
Diabete di tipo 2
E’ la forma di diabete più comune e coinvolge soprattutto le persone che hanno superato i 50 anni. Il problema è dovuto al fatto che non viene prodotta abbastanza insulina oppure si è creata una situazione cronica di insulino resistenza. Porta all’iperglicemia, quindi a concentrazioni alte di glucosio nel sangue. E’ dovuta a fattori genetici ma anche a stili di vita errati protratti nel tempo, obesità e scarsa attività fisica (che riduce la capacità cellulare di mobilitare i recettori GLUT4 per assorbire il glucosio).
Fonti
- G. Wilcox – Insulin and insulin Resistance – 2005
- F. Cervellati – Meccanismi di regolazione della glicemia – Università di Firenze
- Università degli studi di Teramo – Insulina
- Bliss M. – The history of insulin Diabetes Care – 1993
- MacDonald et Al. – The multiple actions of GLP-1 on the process of glucose-stimulated insulin secretion – 2002
- USMLE – Namrata Chhabra – Mechanism of action of insulin – 2014



